Le glucose est la source essentielle d’énergie des cellules musculaires puisqu’il permet la formation d’ATP lors des transformations métaboliques (respiration cellulaire et fermentation).
La présence constante du glucose dans le sang est donc indispensable au bon fonctionnement de l’organisme.
Les cellules en consomment en permanence. L’organisme consomme environ 15g de glucose par heure.
I- La constance de la glycémie
TP 11 – Gestion du glucose par l’organisme + Correction
A- La glycémie est une grandeur qui oscille mais qui est régulée.
En mesurant régulièrement la glycémie au cours d’une journée, on observe que la glycémie varie au cours du temps, mais revient toujours à une valeur proche de 1g de glucose par Litre de sang. On appelle cette valeur la valeur de consigne.
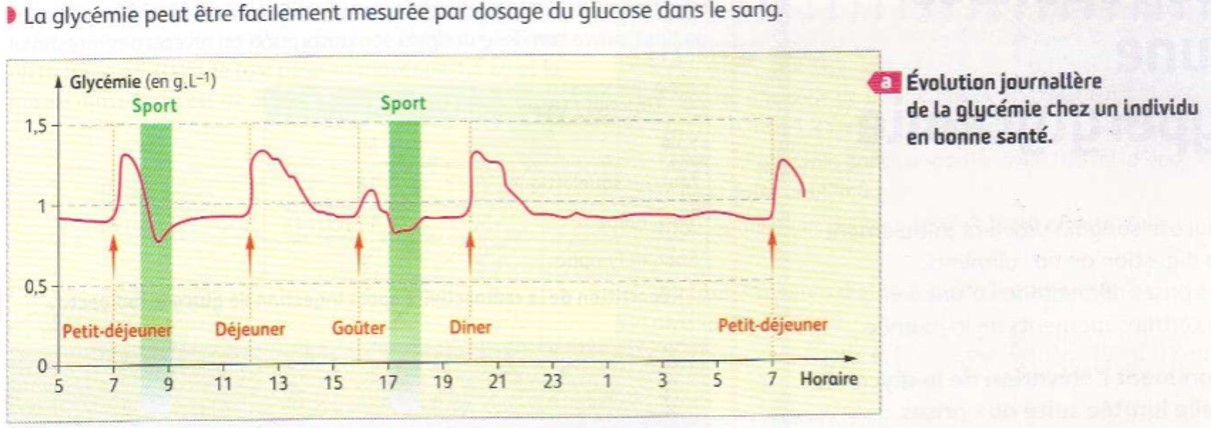
- Les augmentations de la glycémie après un repas s’expliquent par l’absorption intestinale : le glucose provenant de la digestion des aliments passe dans le sang
- La baisse de la glycémie en période de jeûn s’explique par la consommation permanente de glucose par les cellules.
- L’augmentation de la glycémie après le sport sans qu’il y ai eu d’apport alimentaire semble montrer que le corps est capable de libérer du glucose qu’il aurait stocké. (Le stockage du glucose pourrait alors expliquer également la baisse de la glycémie en période post-prandiale (= après un repas)))
La glycémie est donc maintenue à une valeur proche de 1g/L : on parle d’homéostasie glycémique.
Il existe des mécanismes s’opposant à des variations trop importantes de la glycémie : ils constituent un système de régulation de la glycémie. Ces mécanismes impliquent la notion de stockage et de déstockage du glucose.
B- Stockage du glucose dans les cellules
Le glucose est un nutriment provenant de la digestion des glucides. Au niveau des intestins, il passe dans le sang qui le distribue aux cellules des différents organes qui en ont besoin. L’entrée du glucose dans les cellules se fait par des protéines membranaires : les perméases à glucose, qui laissent entrer le glucose présent dans le sang.
Une fois que le glucose sanguin est entré dans les cellules, celles-ci peuvent l’utiliser ou le stocker.
Plusieurs organes peuvent stocker le glucose, créant des réserves qui pourront être utilisées plus tard pour réguler la glycémie :
-
Source : Maxicours
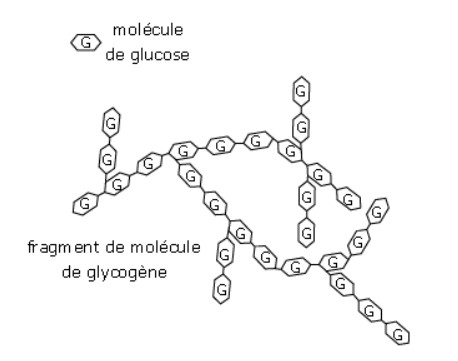
Les muscles et le foie stockent le glucose sous la forme de molécule de glycogène, qui est un assemblage de plusieurs molécules de glucose (=polymère de glucose).
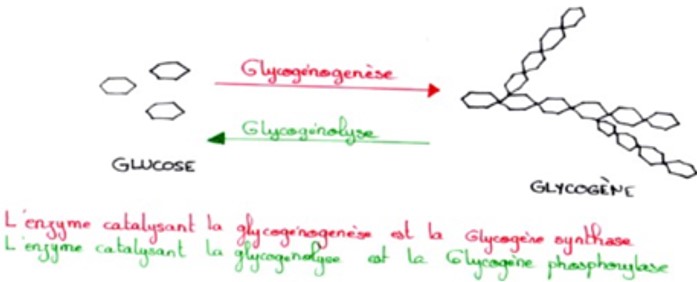
La réaction de synthèse du glycogène à partir de glucose est la glycogénogenèse et est permise par l’enzyme glycogène synthase.
- Le tissu adipeux (= le tissu graisseux) stocke le glucose sous la forme de triglycérides (= lipides). ). La réaction de synthèse des triglycérides à partir de glucose est la lipogenèse.
La mise en réserve du glucose sanguin dans les muscles, le foie et le tissu adipeux fait diminuer la glycémie.
C- Libération de glucose dans le sang
L’expérience du foie lavé de Claude Bernard démontre que le foie est capable de libérer du glucose rapidement dans le sang. Cela est expliqué par le fait que le foie contient des réserves de glucose, sous forme de glycogène, qu’il est capable d’hydrolyser rapidement pour reformer du glucose.
Pour démontrer cela, Claude Bernard a lavé un foie afin d’enlever le glucose et a vérifié l’absence de glucose. Puis il a laissé ce foie tremper dans de l’eau quelques minutes et a refait un test de glucose qui était positif : le foie avait donc libéré du glucose à partir de ses réserves de glycogène.
La même expérience sur les autres tissus ayant des réserves de glycogène ou de triglycérides ne fonctionne pas : ces organes ne libèrent du glucose que très lentement et dans certaines conditions
Ainsi, le foie est le seul organe pouvant augmenter la glycémie en dégradant ses réserves de glycogène pour former du glucose.

La réaction de libération de glucose à partir du glycogène est la glycogénolyse et est permise par l’enzyme glycogène hydrolase
II- La régulation de la glycémie.
TP 12- Régulation des flux de glucose + Correction

Des expériences d’ablation et de greffes du pancréas permettent de montrer que cet organe joue un rôle sur la régulation de la glycémie : Oter le pancréas (pancréatectomie) entraine une augmentation de la glycémie et le rétablir fait baisser la glycémie. Pourtant, cet organe ne stocke pas de glucose, il agit donc sur les organes qui le stockent (foie, muscle et tissu adipeux).
A- La pancréas, organe responsable de la régulation de la glycémie.
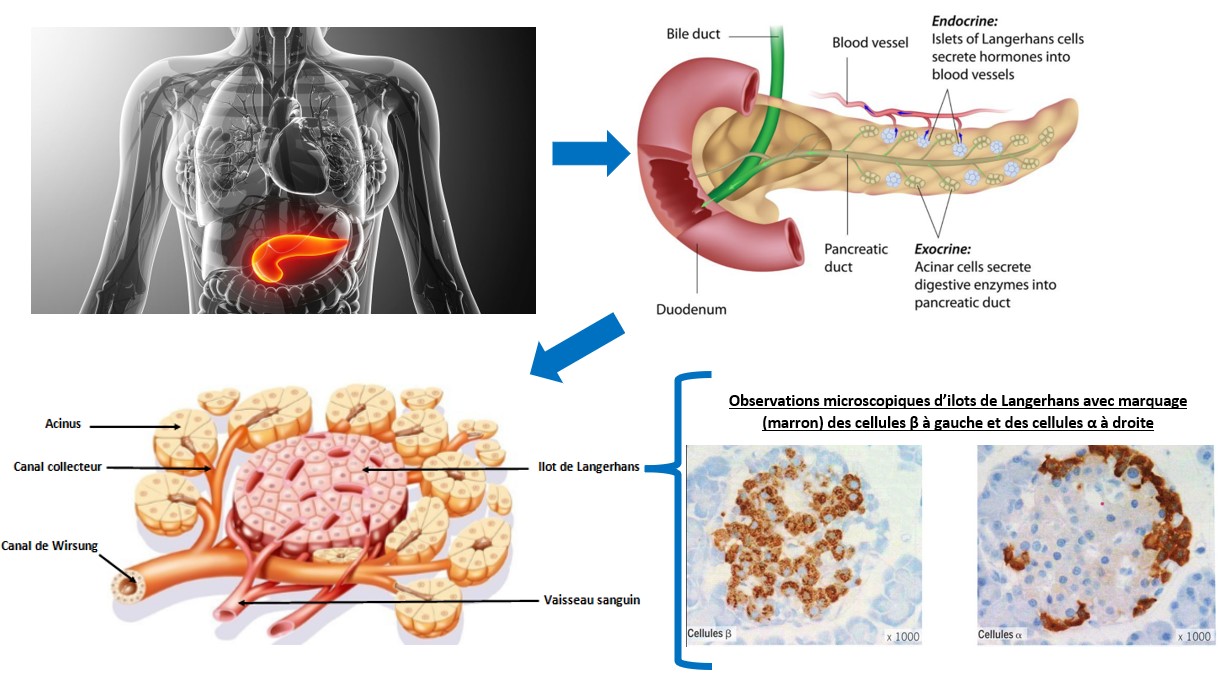
Le pancréas est un organe qui comporte 2 ensembles cellulaires distincts assurant deux fonctions distinctes.
– une fonction exocrine intervenant dans la digestion :
99% de la masse du pancréas est constituée de cellules regroupées en acini. Ces cellules sécrètent du suc digestif qu’elles déversent dans l’intestin : on parle de fonction exocrine du pancréas.
– une fonction endocrine intervenant dans la régulation de la glycémie
Le % restant est constitué d’amas cellulaire dispersés entre les acini : les îlots de Langerhans. Ils participent à la régulation de la glycémie en déversant dans le sang des hormones (substances produites par des cellules endocrines, libérées dans le sang et agissant sur des cellules cibles en se fixant au niveau de récepteurs spécifiques). On dit que ces îlots assurent la fonction endocrine du pancréas.
B- Production et mode d’action des hormones pancréatiques
Les ilots de Langerhans possèdent deux types de cellules produisant chacun une hormone particulière : l’insuline est synthétisée par les cellules β et le glucagon est synthétisé par les cellules α
Ce sont ces 2 hormones pancréatiques qui coordonnent la régulation de la glycémie dans tout le corps.
Pour cela elles sont libérées dans le sang et se fixent sur des cellules possédant des récepteurs membranaires qui leurs sont spécifiques : ces cellules sont dites cellules cibles. Lorsque l’hormone se fixe sur ces récepteurs, la cible répond en modifiant son métabolisme
L’insuline est une hormone pancréatique hypoglycémiante (= qui fait baisser la glycémie)
Elle est synthétisée par les cellules β des ilots de Langerhans en réponse à une augmentation de la glycémie.
Elle est libérée dans le sang et agit sur plusieurs cellules :
- Elle favorise le stockage de glucose par synthèse de glycogène dans les cellules hépatiques (= cellules du foie) et les cellules musculaires. Pour cela, elle a 2 actions :
- Elle active l’enzyme glycogène synthase
- Elle active la relocalisation des perméases à glucose au niveau des membranes plasmiques, il y a donc plus de perméases au dans ces cellules, ainsi, plus de glucose entre dans ces cellules.
- Elle inhibe la libération de glucose sanguin en empêchant la dégradation des réserves par glycogénolyse
- Elle inhibe la formation de glucagon par les cellules α des ilots de Langerhans
Le glucagon est une hormone pancréatique hyperglycémiante (= qui fait augmenter la glycémie)
Il est synthétisé par les cellules α des ilots de Langerhans en réponse à une diminution de la glycémie.
Il est libéré dans le sang et agit sur plusieurs cellules cibles :
- Il favorise la libération de glucose par dégradation du glycogène (glycogénolyse) dans les cellules hépatiques en activant l’enzyme glycogène hydrolase
- Il inhibe le stockage de glucose sous forme de glycogène.
- Il inhibe la formation d’insuline par les cellules β des ilots de Langerhans
Schéma de la régulation de la glycémie

III- Le diabète, dysfonctionnement de la régulation de la glycémie.
En France, plus de 5% de la population est atteinte de diabète sucré c’est à dire présentant une hyperglycémie chronique (glycémie à jeun supérieure à 1.26 g/L).
A- Le diabète de type I : un défaut de production d’insuline
Il s’agit d’une forme de diabète qui survient surtout chez le jeune (diabète juvénile) et qui correspond à 10% des diabétiques.
Ce diabète se caractérise par une très faible concentration d’insuline plasmatique (= insulinémie) due à la destruction des îlots de Langerhans par des lymphocytes T : il est donc qualifié de diabète insulinodépendant. En effet, le système immunitaire identifie les cellules béta comme étrangère à l’organisme et active des LT pour les détruire : c’est donc une maladie auto-immune.

Sans l’action de l’insuline, les cellules n’absorbent plus assez de glucose sanguin et dégradent alors lipides et protéines pour se procurer l’énergie dont elles ont besoin. On note alors un fort amaigrissement et des urines abondantes (polyurie) riches en glucose et déchets métaboliques toxiques comme les corps cétoniques. L’injection d’insuline est la condition de survie pour le malade.
Des études statistiques montrent l’existence de gènes de prédisposition et le risque de développer un diabète de type I augmente si un des parents est atteint. Les facteurs génétiques ne suffisent cependant pas à déclencher le diabète. De nombreux virus sont soupçonnés d’être des éléments déclenchant : il semblerait qu’ils activent des lymphocytes T et que du fait d’un mimétisme moléculaire ces lymphocytes T détruiraient les cellules bêta. Des facteurs d’origine nutritionnelle agiraient de la même façon.
B- Le diabète de type II
Cette forme de diabète concerne 90 % des cas. Il est caractérisé par une double pathologie, affectant les cellules cibles de l’insuline (principalement les cellules du foie) et les cellules β
- Les cellules du foie présentent une insulino-résistance, c’est à dire qu’elles perdent leur capacité à répondre à l’insuline en stockant du glucose sous forme de glycogène.
- Les cellules β, perdent progressivement leur capacité à produire de l’insuline
La maladie se met en place progressivement et on distingue en général 3 phases :
- Insulinorésistance : stade prédiabétique. Le foie perd sa capacité à réagir à l’insuline
- Hyperinsulinisme : augmentation très importante de la libération d’insuline pour maintenir la glycémie malgré l’insulino-résistance du foie
- Insulinodéficience : « épuisement du pancréas » et arrêt de la production d’insuline

Beaucoup d’arguments plaident pour l’existence d’un terrain génétique à l’origine du diabète de type II (transmission de génération en génération, risque des 50 à 90 % pour les vrais jumeaux…). Par ailleurs, une alimentation en excès et une absence d’activité physique sont des facteurs de risque du diabète de type II.
L’association avec l’obésité est fréquente : 1/3 des obèses sont diabétiques mais surtout 80% des diabétiques sont obèses. La prévention et le traitement reposent essentiellement sur une meilleure hygiène de vie : la réduction de poids et le régime peuvent suffire à régulariser la glycémie et à contrôler les symptômes du diabète de type II. Si le patient ne parvient pas à rétablir une régulation de la glycémie, alors on lui administrera un traitement médicamenteux sous forme de comprimés à prise quotidienne voire même des injections d’insuline.
Ce type de diabète est un véritable problème de santé publique du fait du nombre important de cas et des complications qu’il génère (risques accrus d’accidents cardiovasculaires tels que les AVC et les infarctus, insuffisances rénales, détérioration de la vision, difficultés de cicatrisation, perte de la sensibilité par dégradation des cellules nerveuses sensitives…).
Vidéo de révision : Merci toujours @Bio_logique
